CELULAS BETA
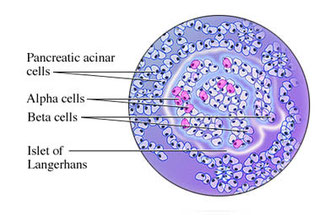
Las células beta son un tipo de célula del páncreas localizadas en los islotes de Langerhans. Sintetizan y segregan la insulina, una hormona que controla los
niveles de glucosa en la sangre.
Las células beta fabrican insulina en etapas. La primera etapa es la producción de la proinsulina. La proinsulina es una molécula formada por una cadena
proteínica de 81 aminoácidos, que es precursora de la insulina. Las células Beta del páncreas procesan la proinsulina convirtiéndola en insulina por la sustracción enzimática del péptido C, que
es una estructura de 30 aminoácidos que conecta las cadenas A y B (de 21 y 30 aminoácidos, respectivamente).

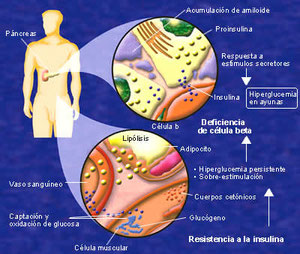
En la diabetes tipo 1, el sistema inmunológico destruye por error las células beta. Sin las células beta, el páncreas no puede producir insulina, lo cual
causa un incremento en los niveles de glucosa con las consecuencias a corto y largo plazo que ocasiona la diabetes.
Los equipos de Minnesota y de Philadelphia logran la independencia de insulina con islotes aislados a partir de un único dador en la mayoría de los casos. No
obstante, aún debe establecerse la función a largo plazo y la viabilidad de los islotes trasplantados. El grupo de Edmonton observó que entre 15 pacientes evaluables al año del trasplante, el 80%
permanecía libre de requerimientos de insulina, con niveles normales de hemoglobina glucosilada. Todos los pacientes habían necesitado al menos dos dadores y una masa total de islotes de 8 000 a
9 000 Ieq/kg para lograr la independencia de insulina. Al momento de la publicación más reciente, esta independencia llevaba en promedio 20.4 meses. La mitad de los enfermos que comenzó a
requerir nuevamente insulina presentó un incremento en el título de anticuerpos anticélulas de islote (ICA[islet cell antigen]) y antidescarboxilasa de ácido glutámico (GAD [glutamic acid
decarboxylase]). Todos los pacientes con niveles detectables de péptido C, independientemente de la demanda de insulina, dejaron de presentar inestabilidad metabólica y pérdida de conciencia por
hipoglucemia
La mayoría de las complicaciones significativas estuvieron relacionadas con los efectos adversos de la inmunosupresión. En general, el procedimiento es bien
tolerado y sólo se requiere un día de internación cuando se lleva a cabo por vía percutánea. Aunque no se constató ninguna secuela intrahepática, la aparición de hipertensión portal y de efectos
hepáticos adversos a largo plazo aún no se conocen con precisión. Dosis bajas de tacrolimus también se han asociado con progresión de la insuficiencia renal en 2 pacientes de Edmonton con
marcadores de enfermedad preexistente. Asimismo, en algunos pacientes se exacerbó la proteinuria y en casi la mitad se presentó hipertensión arterial, posiblemente relacionada con el uso de
tacrolimus. Una complicación conocida del sirolimus es la hipercolesterolemia. También puede observarse anemia y leucopenia, y algunos enfermos pueden requerir tratamiento con factor estimulante
de crecimiento de colonias de granulocitos. El sirolimus también se asocia con úlceras bucales. La diarrea es una manifestación adversa relacionada con el tratamiento con
sirolimus/tacrolimus.
No se han registrado casos de infección por citomegalovirus, a pesar del trasplante de islotes de dadores con serología positiva. Ningún receptor presentó
enfermedad linfoproliferativa y tampoco se ha observado sensibilización a antígenos del sistema de histocompatibilidad (HLA), aun con la infusión de islotes provenientes de múltiples dadores. No
obstante, en general los resultados indican que las estrategias de inmunosupresión todavía deben mejorar: en 6 de 17 enfermos del protocolo Edmonton reapareció la necesidad de tratamiento con
insulina a los 20 meses promedio de seguimiento; y en la mitad de los enfermos con necesidad de insulina hubo indicios de recidiva autoinmunológica. Aún no se comprende con exactitud la causa del
fracaso del injerto en otros individuos, pero la ausencia de anticuerpos anti-HLA y de autoanticuerpos sugiere que el trastorno también podría ser no inmunogénico
 EL RINCON
de TONI
MI DIABETES
EL RINCON
de TONI
MI DIABETES













